AMD
Die altersbedingte oder -abhängige Makuladegeneration (AMD) ist nach Grauem (Katarakt) und Grünem Star (Glaukom) mit fast 10% aller Augenerkrankungen die dritthäufigste Augenerkrankung. Diese Erkrankung der Netzhautmitte sind die Sinneszellen der Netzhaut (Photorezeptoren), das Pigmentepithel, die Bruch’sche Membran und die darunter liegende Aderhaut.
-
Allgemeines, Begriffsklärung
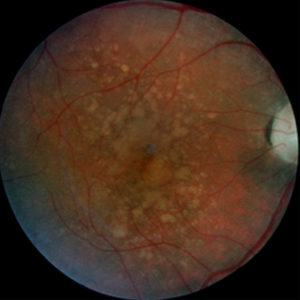 Trockene Makuladegeneration mit grossen, konfluierenden Drusen und Pigment-Unregelmässigkeit.
Trockene Makuladegeneration mit grossen, konfluierenden Drusen und Pigment-Unregelmässigkeit.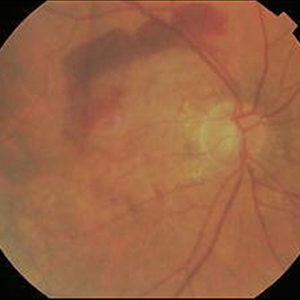 Feuchte altersbedingte Makuladegeneration mit harten Exsudaten und Blutungen.
Feuchte altersbedingte Makuladegeneration mit harten Exsudaten und Blutungen.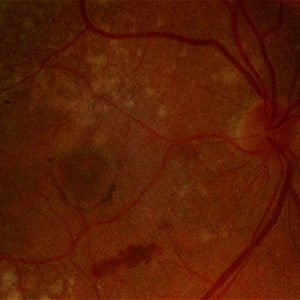 Übergang einer trockenen in eine feuchte Makula-Degeneration.
Übergang einer trockenen in eine feuchte Makula-Degeneration.Makula heisst eigentlich Fleck. Als Makula bezeichnet man aber auch den sogenannten gelben Fleck oder die Stelle des schärfsten Sehens, das Zentrum der Netzhaut, ohne dessen Funktionieren das Fixieren und Erkennen von Gegenständen, also Lesen, Schreiben, Erkennen von Gesichtern, Fernsehen etc nicht möglich ist. Ausgerechnet diese Region der Netzhaut ist von der AMD betroffen. Die Beeinträchtigung des Scharfsehens betrifft das Blickfeld zur Seite nicht. D.h. das Sehen in die Ferne, Tätigkeiten wie Arbeiten im Haushalt oder Garten sind wenig beeinträchtigt, die Gefahr einer Hilflosigkeit oder Erblindung besteht nur sehr selten bei sehr schweren Verläufen, allerdings kann z.B. die Fahrtauglichkeit verloren gehen.
Ab einem Alter von 60 Jahren, selten vorher, kann der Augenarzt entsprechende Veränderungen beobachten, lange bevor erste klinische Symptome auftreten. Mit zunehmendem Alter steigt das Risiko kontinuierlich an, eine AMD mit der Folge einer Sehverschlechterung zu entwickeln. Genetische Faktoren beeinflussen das individuelle Risiko, d.h. auch den Zeitpunkt des Auftretens einer AMD. Vermutlich würde aber jeder Mensch, wenn er alt genug würde, eine AMD entwickeln. AMD ist die häufigste Ursache einer schweren Sehbehinderung im Alter und betrifft etwa 25% der Menschen jenseits des 65sten Lebensjahres.
Es werden 2 Formen der AMD unterschieden: Die trockene AMD – sie macht 85-90% der Fälle aus – führt zu einer langsam schleichenden Verschlechterung der Sehfunktion im Verlauf etlicher Jahre bis Jahrzehnte. Eine Therapie gibt es für diese Form nicht. In 10-15% der Patienten geht diese irgendwann in eine feuchte AMD über. Diese verläuft aggressiver und führt zu einer raschen Verschlechterung des Sehvermögens. Nur 10% der Fälle mit schwerer Sehbeeinträchtigung sind durch die trockene Form, und 90% durch die feuchte AMD verursacht, die unbehandelt bis zum vollständigen Verlust des zentralen Sehens gehen kann.
Man könnte sich fragen, warum diese Erkrankung gerade die Netzhautmitte und nicht andere Bereiche der Netzhaut trifft. Die hohe Anfälligkeit resultiert aus der Anatomie der Netzhautmitte, die auf eine maximale Sehschärfe-Leistung spezialisiert ist. Um diese zu erreichen, wurden in der Makula die Blutgefässe weggelassen, die ein optimales Sehen beeinträchtigen würden. Somit ist die Ernährung und Sauerstoffversorgung dieses Areals nur indirekt über das Pigmentepithel (Sehpigment) und die Aderhaut gegeben, die hinter der Netzhaut liegen. D.h. alle Versorgungswege sind lang und anfällig für altersabhängige und krankhafte Veränderungen, insbesondere Ablagerungen, die zu Diffusions-Barrieren führen
Mit der hohen Sehleistung geht eine Vielzahl biochemischer Stoffwechselprozesse einher. Deren Abfallprodukte können in jungen Jahren gut abtransportiert werden. Mit zunehmendem Alter nimmt die Entsorgungskapazität aber ab, Abfallstoffe bleiben folglich unter der Netzhaut liegen und es kommt zur Verdickung der sogenannten Bruch’schen Membran, einer Schicht hinter dem Pigmentepithel zwischen der Netzhaut und der Aderhaut. Diese Barriere vermindert die Ver- und Entsorgung von Nahr- und Abfallstoffen an der Makula.
-
Ursachen
Klinisch sieht der Augenarzt dann gelbe Flecken am Augenhintergrund, die man als Drusen bezeichnet. Vereinzelte kleine Drusen finden sich bei vielen über 50-Jährigen. Je mehr und je grösser die Drusen werden, desto grösser wird das Risiko, dass sie zu einer Störung der Lichtsinneszellen in der Netzhautmitte führen. In diesem Stadium merken die Patienten aber noch nichts. Zusammen mit weiteren Veränderungen in den Zellen des Pigmentepithels kann dieser Zustand zu einer AMD fortschreiten. Solange die Funktion noch nicht gestört ist, spricht man von einer Makulopathie, die Veränderungen bleiben vom Patienten unbemerkt, eine Behandlung ist nicht erforderlich (und nicht möglich). Erst wenn die Veränderungen zu einem Rückgang der Sehschärfe, anfangs vor allem zu einem schlechteren Kontrast- und Dunkelsehen, später auch zu Problemen beim Lesen führen, spricht man von einer AMD.
Die genaue Ursache der AMD ist nicht geklärt. Neben dem Alter wurden verschiedene Risikofaktoren gefunden. Dazu gehören eine genetische Disposition (Eltern und/oder Geschwister haben auch eine AMD), Rauchen (auch Ex-Raucher), Fettstoffwechselstörungen (Hypercholesterinämie), Fehlernährung und Übergewicht, Erkrankungen des Herz-Kreislauf-Systems, eine helle Regenbogenhaut (Iris) und starke (ungeschützte) Sonnenexposition im Lauf des Lebens. Frauen sind häufiger betroffen als Männer. Sehr gefährdet ist ein Auge selbstverständlich auch dann, wenn bereits das andere erkrankt ist.
Wie bereits erwähnt, ist eine Unterscheidung zwischen einer trockenen oder nicht-exsudativen und einer feuchten oder exsudativen Form für die therapeutischen Möglichkeiten entscheidend. Die trockene oder nicht-exsudative Form ist durch eine Verminderung bis zur Atrophie des Pigmentepithels, der feinen Aderhaut-Gefässe (Choriokapillaris) und der Sinneszellen der Netzhaut gekennzeichnet. Für diese Form gibt es bisher keine etablierte Behandlungsmöglichkeit.
Bei der exsudativen oder feuchten Form findet man zusätzlich zu den von der trockenen Form bekannten Veränderungen infolge der lokalen Ernährungsstörung und der beeinträchtigten Sauerstoffversorgung neugebildete Blutgefässe (Neovaskularisationen), die meist aus der Aderhaut unter die Netzhaut einwachsen. Diese neugebildeten Gefässe sind ein Versuch der unterversorgten Netzhaut, den durch die Barrieren bedingten Sauerstoffmangel auszugleichen. Dieses Problem ist ausschliesslich an der Netzhautmitte vorhanden und hat nichts mit der Ernährung im allgemeinen zu tun. Die neuen Gefässe sind weniger dicht und stabil als die natürlichen Gefässe der Netzhaut, sodass Blutbestandteile in die Netzhaut austreten können.
-
Symptome
In der Folge der Flüssigkeitsansammlung (Ödem) in der Netzhaut kommt es zu einem verzerrten, unscharfen Nebelsehen. Langfristig führt das Austreten von Blutbestandteilen zu einer Vernarbung der Netzhautmitte, diese Areale der Netzhaut sind dann blind. Die Betroffenen erkennen sie auf hellem Hintergrund oft als dunkle Flecken mit daneben verzerrtem Sehen.
-
Diagnostik
 Das Amsler-Netz gibt Aufschluss über das verzerrte Sehen des Patienten.
Das Amsler-Netz gibt Aufschluss über das verzerrte Sehen des Patienten.Als Auslöser der Neovaskularisation wurde eine vermehrte Ausschüttung von Gefäss-Wachstumsfaktoren (Vascular Endothelial Growth Factor = VEGF) gefunden. Die Neutralisierung von VEGF mit spezifischen sogenannten Angiogenese-Hemmern führt zur Abdichtung oder gar Rückbildung der neu eingewachsenen Gefässe. Inzwischen stehen verschiedene Medikamente zur Verfügung (Lucentis<sup>®</sup>, Eylea<sup>®</sup> und Beovu<sup>®</sup>), die die Behandlung der feuchten AMD revolutioniert haben. Damit ist es nicht nur möglich, einen Sehschärfeverlust zu verhindern, sondern in vielen Fällen kann, was bis anhin für undenkbar gehalten worden war, sogar die Lesefähigkeit erhalten und über lange Jahre eine Sehverbesserung, wenn auch meist keine Normalisierung des Sehens erreicht werden. Neben den oben erwähnten Medikamenten wird vielerorts Bevacizumab, ein Krebs-Medikament (Avastin®), als kostengünstigere Alternative eingesetzt. Diese Therapie zeigt kurzfristig (über 2 Jahre) fast so gute Ergebnisse wie die beiden zugelassenen Präparate, die Langzeit-Stabilität und Sicherheit bezüglich Nebenwirkungen sprechen aber in den meisten Fällen nicht für diese Therapie. Beovu<sup>®</sup> ist erst seit 2020 in der Schweiz zugelassen. Sein Vorteil im Vergleich zu bereits verfügbaren Präparaten liegt in einer möglichen verlängerten Wirkdauer und damit in einer Verringerung der Injektionsfrequenz. Allerdings besteht ebenso ein erhöhtes Risiko von potentiell gravierenden Augenentzündungen, weshalb dieses Mittel aktuell nur im Einzelfall eingesetzt wird.
Das wichtigste Kriterium für den Erfolg der Behandlung ist die möglichst frühe Diagnosestellung. Und in der Früherkennung sind auch die Hausärztinnen und – ärzte gefordert. Mit dem Augenspiegel können diese bereits eine Verdachtsdiagnose stellen, wenn sie gelbe Flecken (Drusen oder Eiweiss-Ablagerungen) oder Blutungen sehen. Findet sich zusätzlich im Amsler-Netz eine Verziehung der Gitterlinien, besteht der Verdacht einer feuchten Makuladegeneration. Dann sollte kurzfristig (innerhalb Tagen bis Wochen) vom Augenarzt der Augenhintergrund untersucht werden (Ophthalmoskopie). Wenn sich dabei eine Schwellung der Netzhaut mit Blutungen und Eiweiss-Ablagerungen in der Netzhaut findet, ist die Diagnose einer feuchten Makula-Degeneration so gut wie sicher. Eine Fluorescein-Angiographie (Farbstoffuntersuchung der Netzhautgefässe auf Leckagen und Gefässneubildungen) kann dann zur Klärung der Diagnose und Beurteilung des Behandlungserfolges bei fraglich feuchter Makuladegeneration und zur Beurteilung der Lokalisation und Ausdehnung von Gefässneubildungen unter der Netzhaut durchgeführt werden. Alternativ oder ergänzend zur Fluoreszenz-Angiographie kann eine sogenannte OCT-Angiographie zur dreidimensionalen Darstellung der gefässartigen Strukturen der Netzhaut und der darunterliegenden Aderhaut angewendet werden. Diese hat den grossen Vorteil nicht invasiv zu sein.
-
Behandlung
Sobald die Diagnose klar ist, erfolgen zunächst in monatlichen Abständen Medikamenten-Injektionen in den Glaskörper des betroffenen Auges. Anhand des sogenannten OCT (Optisches Cohaerenz-Tomogramm) kann die Rückbildung der Flüssigkeit in der Netzhaut und damit die Erfordernis weiterer Injektionen beurteilt werden. In der Regel sind im ersten Jahr mindestens 6-8, maximal 10 bis 12 Injektionen erforderlich, um ein optimales Sehschärfe-Ergebnis zu erzielen.
In zwei grossen Studien (MARINA- und ANCHOR-Studie) konnte gezeigt werden, dass die monatliche Injektion in das Auge kaum Nebenwirkungen mit sich bringt und gut vertragen wird, wenn sie unter sterilen Bedingungen erfolgt. Im Mittel wird mit diesem aggressiven Behandlungsschema ein Sehschärfegewinn von zwei Zeilen erreicht, was in vielen Fällen sogar eine weitgehend uneingeschränkte Sehfunktion mit Erhaltung der Fahrtauglichkeit / Lesefähigkeit bedeutet.
Wenn hingegen statt monatlich – und ungeachtet des klinischen Bildes – Injektionen anhand der Beobachtung eines Wiederaufflammens der Erkrankung (klinisch oder per OCT) appliziert werden, oder wenn die Behandlungsintervalle unflexibel und zu lang sind, bedeutet dies zwar weniger (5-6) Injektionen, aber auch einen geringeren Sehschärfegewinn, wie in drei weiteren Studien (PIER, SUSTAIN, EXCITE) gezeigt wurde.
Da die monatliche Injektion der Patienten enorme logistische Probleme für die Patienten und ihre Angehörigen, aber auch die betreuenden Ärzte mit sich bringt, hat sich heute im klinischen Alltag die Kompromisslösung „möglichst viel Gewinn und wenig Spritzen“, wie in den letztgenannten Studien untersucht, durchgesetzt. Früher wurden die Patienten monatlich untersucht, um das Risiko für eine unbemerkte Reaktivierung und Sehverschlechterung niedrig zu halten und, wenn nötig frühzeitig behandeln zu können. Trotzdem bleibt dieses Vorgehen ein Kompromiss zwischen optimalem Sehschärfe-Resultat und möglichst geringer Belastung für die Patienten. Da die monatliche Injektion von Medikamenten in das Auge für die Patienten belastend und ausserdem sehr teuer ist, wird heute immer mehr eine vorbeugende Behandlung durchgeführt, um die Erkrankung inaktiv zu halten und damit einer Verschlechterung zuvorzukommen. Dabei werden die Behandlungsintervalle schrittweise ausgedehnt, solange die Makuladegeneration trocken bleibt (keine Flüssigkeit in der Netzhaut eingelagert wird).
-
Allgemeine Probleme und Komplikationen
Grundsätzlich lässt sich das Fortschreiten der feuchten wie auch der trockenen AMD aber langfristig (d.h. über viele Jahre) nicht verhindern oder rückgängig machen. Die Elimination der beeinflussbaren Risikofaktoren (z.B. Rauchen) sowie möglicherweise eine vitaminreiche Ernährung kann aber vielleicht ein Fortschreiten verzögern. Die Kombination bestimmter Antioxidantien (insbesondere Lutein) und Nahrungsergänzungsstoffe (vor allem Zink) kann möglicherweise den Übergang von einer trockenen in eine feuchte Verlaufsform in manchen Fällen hinauszögern, wie in der vielzitierten ARED-Studie gezeigt, wobei über die Nebenwirkungen einer langfristigen Behandlung noch Unklarheit besteht. Inzwischen sind verschiedene Präparate auf dem Markt, wobei Ocuvite® Lutein, und Vitalux®Plus den grössten Marktanteil aufweisen. Auch Ginkgo-biloba-Extrakte und Heidelbeer-Extrakte werden als Behandlung für die Makuladegeneration erwähnt, haben aber vermutlich keine wissenschaftlich belegte Wirkung, die ihren Einsatz und die damit verbundenen Kosten rechfertigen würde. Sie sollten deshalb nicht empfohlen werden. Eine Verschlechterung der Sehschärfe kann bei trockener AMD bisher langfristig nicht verhindert werden, bei feuchter AMD ist eine frühzeitige Diagnostik und Therapie der Schlüssel zu einer langfristigen Stabilisierung der Funktion.

